Menù Salute - Pag. 1
 SOSTIENI SANTA MARIA DELLE MOLE
SOSTIENI SANTA MARIA DELLE MOLEPeso dopo le feste: come rimettersi in forma senza diete drastiche
 (commenti:1)
(406-15-0)
(commenti:1)
(406-15-0)
Martina Ricci
- No ai digiuni prolungati o ai piani troppo rigidi.
- No ai "bibitoni detox" o all'eliminazione di interi gruppi alimentari (come i carboidrati). Queste scorciatoie causano rallentamento del metabolismo, stanchezza, irritabilità e, soprattutto, tanta frustrazione emotiva.
- La regola del 5: Riprendi a effettuare 3 pasti principali e 2 spuntini. Assicurati di consumare almeno 5 porzioni tra frutta e verdura al giorno.
- Piatto bilanciato: Non eliminare nessuno dei nutrienti. Ogni pasto dovrebbe avere una quota di carboidrati (meglio se integrali), proteine e fibre.
- Qualità dei condimenti: Riduci le porzioni di dolci e fritti. Preferisci cotture leggere e condisci con un cucchiaio di olio EVO a crudo, limita il sale ed usa le spezie e le erbe aromatiche per esaltare il sapore degli alimenti.
- Idratazione costante: Bere acqua regolarmente aiuta a contrastare la ritenzione e favorisce la corretta funzione dei reni e dell'intestino.
- Vita attiva: Non servono allenamenti estremi. Lascia la macchina a casa e vai a fare la spesa a piedi nei nostri negozi di Santa Maria delle Mole. Dà appuntamento a un amico per una passeggiata rigenerante sull’Appia Antica: muoversi con costanza ha un impatto immenso nel tempo.
Qualità della vita: l’importanza di una corretta alimentazione
 (525-0-0)
(525-0-0)
la Redazione
Defibrillatore Esterno (DAE) - Cos'è e Come si utilizza
 (audio/video)
(827-1-0)
(audio/video)
(827-1-0)
Francesco Raso
- Accendere il dispositivo
Il numero 112 è il “NUMERO UNICO” da chiamare per qualsiasi tipo di emergenza.
Sono contenuti all’interno di teche o custodie segnalate dall’apposito segnale di colore verde e bianco.
Il Pilates Reformer e i suoi benefici
 (1.391-0-0)
(1.391-0-0)
Alessandra Benassi
- Modella il corpo: richiede il coinvolgimento di diversi gruppi muscolari, ti aiuta così a sviluppare la forza e la tonicità muscolare in tutto il corpo. Gli esercizi possono essere adattati a seconda delle esigenze individuali.
- Aumenta la flessibilità: i movimenti fluidi e controllati eseguiti sul Reformer favoriscono l’allungamento e l’allentamento dei muscoli, migliorando la flessibilità e la mobilità articolare. Questo tipo di allenamento ti permette di migliorare la postura e prevenire lesioni legate alla rigidità muscolare.
- Migliora l’equilibrio e la coordinazione: l’esecuzione degli esercizi sulla piattaforma basculante aiuta a sviluppare l’equilibrio, la stabilità e la coordinazione.
- Riduce lo stress: richiede concentrazione e controllo del respiro, creando uno stato mentale simile alla meditazione. Questo può aiutare a ridurre lo stress, promuovere il rilassamento e migliorare il benessere generale.
- Maggiore consapevolezza del corpo: durante gli esercizi, l’attenzione è rivolta alla corretta esecuzione dei movimenti e alla connessione mente-corpo.
Chi può praticarlo?
- Principianti: anche se non hai mai praticato Pilates prima, il Pilates Reformer può essere un modo efficace per iniziare. La macchina fornisce un supporto aggiuntivo e una guida per l’esecuzione degli esercizi, aiutandoti a sviluppare la forza e la tecnica corretta.
- Persone con problemi muscolo scheletrici e posturali: il Pilates Reformer può essere particolarmente utile per coloro che soffrono di problemi alla schiena. Gli esercizi possono essere adattati per rafforzare i muscoli posturali, migliorare l’allineamento e alleviare il dolore.
- Atleti e sportivi: molti atleti professionisti e dilettanti integrano il Pilates Reformer nella loro routine di allenamento per migliorare la forza, la flessibilità, l’equilibrio e la coordinazione. Può essere particolarmente benefico per gli sport che richiedono una buona stabilità e controllo del corpo, come il tennis, il padel, il golf o la danza.
- Donne in gravidanza o dopo il parto: Il Pilates Reformer può essere adattato per soddisfare le esigenze delle donne in gravidanza o dopo il parto. Gli esercizi possono aiutare a mantenere la forza, la flessibilità e la postura corretta durante questo periodo di cambiamenti fisici.
- Persone in fase di riabilitazione: Il Pilates Reformer è spesso utilizzato come parte di programmi di riabilitazione fisica per aiutare nella guarigione da lesioni muscolari o articolari. Gli esercizi possono essere personalizzati per adattarsi alle capacità e alle esigenze specifiche di chi si sta riprendendo da un infortunio.
Fisiologic Pilates Class
- Piccolo gruppo da max 3 partecipanti: in partenza da settembre, è la soluzione perfetta per chi vuole svolgere un protocollo di allenamento dinamico e sfidante in un clima di condivisione e allegria.
- Lezioni individuali: per chi vuole perseguire obiettivi specifici con un protocollo di allenamento totalmente personalizzato.
La scoliosi dell’adulto e la Rieducazione Posturale
 (785-0-0)
(785-0-0)
Alessandra Benassi
- il bulging discale, ovvero la rottura delle fibre interne dell’anulus;
- l’ernia del disco, la rottura del disco vertebrale, con conseguente fuoriuscita del nucleo polposo;
- la spondilolistesi, lo spostamento in avanti di una vertebra.
- lombare
- dorso-lombare
- dorsale o toracica
- cervico-dorsale
- strutturata (le vertebre e i dischi sono deformati ed è presente il gibbo)
- non strutturata (è presente soltanto un atteggiamento scoliotico )
- Dolori: soprattutto a livello lombare, ma anche dorsale o cervicale.
- Progressiva deformità: dorso curvo o tendenza laterale
- la qualità della vita è seriamente compromessa;
- si evidenzia una progressione costante;
- vi sono evidenti sintomi di tipo neurologico.
- Individualità, in quanto ogni individuo è uguale solo a se stesso, dunque la tecnica non può essere standardizzata. Ogni soggetto attivo presenta atteggiamenti diversi: lo stesso sintomo può avere cause diverse a seconda che si presenti in un soggetto piuttosto che in un altro. Da ciò deriva l’approccio assolutamente personalizzato, basato sullo studio analitico della postura.
- Causalità, perché il trattamento correttivo è indirizzato alla causa del problema e non al sintomo. Solo conoscendo la causa si può arrivare alla soluzione del sintomo stesso.
- Globalità, poiché per ripristinare l’equilibrio perduto è necessario lavorare attivamente sul corpo nella più totale globalità.
Lesioni frequenti nel Padel e consigli di prevenzione
 (753-0-0)
(753-0-0)
Alessandra Benassi
- Accidentale: lesioni causate da elementi presenti nel campo oppure dalla casualità, come prendere una pallata, scontrarsi con la griglia o colpirsi con la pala.
- Da sovraccarico: quando le nostre articolazioni, muscoli o legamenti non sono sufficientemente allenati per sopportare lo sforzo richiesto.
- Da lacuna tecnica: l’esecuzione di gesti tecnici scorretti può produrre delle lesioni articolari o muscolari. Per questo è importante apprendere in fase di allenamento la corretta gestualità di gioco. Praticare uno sport senza un adeguato allenamento gesto specifico ti esporrà al rischio di lesioni e a uno stallo delle tue performance. Per esempio l’epicondilite dipende da vari fattori, tra i quali anche una tecnica approssimativa.
- Da assenza di preparazione e riscaldamento: l’incipit ti dovrebbe già dire tutto. Bastano 5 minuti di riscaldamento per risparmiarti grandi fastidi.
- Da disidratazione e inadeguata alimentazione: contratture, crampi, affaticamenti e lesioni, prima di giocare prepara il tuo corpo.
- Riscaldati da cinque a dieci minuti prima della partita. Il riscaldamento può essere semplice come una leggera corsa fuori dal campo, basta fare un’attività leggera che riscaldi quanti più muscoli possibile.
- Bevi in modo adeguato prima, durante e dopo aver giocato per evitare crampi e intorpidimento.
- Attenzione alle scarpe, scegline un paio adeguato e adatto per te.
- Prendi lezioni che siano finalizzate ad analizzare la qualità dei tuoi movimenti e la corretta esecuzione dei gesti tecnici.
- Presta attenzione ai cambi di direzione. Ricorda che gli arresti e le partenze improvvise possono causare distorsioni moderate o strappi muscolari.
- Riposati. Il sovrallenamento ti indebolisce, alterna gli allenamenti e le partite con adeguate fasi di riposo.
- Dopo la partita, dedica circa 10 minuti per uno stretching generale dei muscoli del corpo, così eviterai contratture e indolenzimenti.
- Allena il tuo corpo. Dedica delle sessioni di allenamento al rinforzo muscolare e alla pratica di attività cardio, scendi in campo preparato.
- Trattamenti di terapia antinfiammatoria come Tecar e Laser: in grado di accelerare i processi rigenerativi naturali dell’organismo, ideali per sintomatologie dolorose, lesioni, contratture, patologie dolorose osteo – muscolo – tendineo da quelle più superficiali a quelle più profonde.
- Trattamenti di terapia manuale: lo scopo è quello di migliorare la circolazione sanguigna e il trofismo dei tessuti, di favorire l’eliminazione delle scorie metaboliche e di restituire alle articolazioni la mobilità compromessa da contratture e lesioni muscolari.
- Rieducazione motoria e riatletizzazione: Indicata per il recupero muscolare e articolare attraverso mobilizzazioni passive e attive, ci permette di sviluppare protocolli riabilitativi per il totale recupero funzionale. Adatta al pre e post intervento chirurgico, post infortunio o per la riatletizzazione degli sportivi. Un ottimo e mirato lavoro di rinforzo muscolare ti permetterà di fare la differenza in campo.
- Taping Neuromuscolare: tecnica correttiva meccanica e sensoriale che, basandosi sulle naturali capacità di guarigione del corpo, favorisce una migliore circolazione sanguigna e linfatica nell’area trattata. Il trattamento consiste nell’applicazione di un cerotto adesivo.
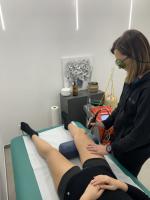
SOS crociato: Hilterapia® dalla prevenzione alla riabilitazione
 (638-0-0)
(638-0-0)
Alessandra Benassi
Se ad accomunare atleti e appassionati sono i meccanismi di infortunio, solitamente legati a iper-rotazione, iper-estensione e iper-flessione del ginocchio, a distinguerli sono invece i tempi di recupero. Mentre il 90% dei calciatori professionisti torna ai livelli precedenti la dèbacle dell’articolazione entro 12 mesi, riuscendo a giocare la prima partita dopo 7-9 mesi, tra gli amatoriali la percentuale scende al 60% ed il rientro sul campo si allunga anche oltre i 12 mesi.
Igiene Posturale e Stretching per la salute e la prevenzione
 (688-0-0)
(688-0-0)
Alessandra Benassi
- Respirazione addominale: sdraiato a terra appoggia una mano all’altezza dell’ombelico, l’altra sopra il torace. Impara a distinguere e ad ascoltare le due differenti respirazioni toracica e addominale, alternandole per 8-10 respirazioni. Successivamente concentrati solo sulla respirazione addominale, inspirando con il naso ed espirando con la bocca. Eseguite un espirazione rilassata e naturale come se fosse un sospiro di sollievo.
- Attivazione del muscolo trasverso dell’addome: sdraiati a terra supino appoggia le dita sopra le creste iliache. Da questa posizione retrai l’ombelico e la parte inferiore dell’addome verso la colonna vertebrale. Ricordati di accompagnare l’esecuzione dell’esecrazione con la respirazione e di mantenere rilassata la parte toracica superiore. Ad ogni ripetizione mantieni la retrazione per 1-2 secondi. Esegui 2-3 serie per 10-12 ripetizioni.
- Contrazione del pavimento pelvico: esegui per 10-15 secondi la contrazione del pavimento pelvico, respirando regolarmente, poi rilascia. Inizialmente è consigliabile provare questo esercizio sdraiati supini con le ginocchia flesse, pianta dei piedi appoggiata a terra e le braccia distese lungo i fianchi.
- Quadruped Limb Raises: a terra in quadrupedia, poggiando il peso sulle ginocchia e i palmi delle mani, le braccia all’altezza delle spalle e le ginocchia all’altezza dei fianchi. Piega i gomiti, allarga bene le dita delle mani e premi verso terra assicurandoti sempre di avere l’addome contratto e di non formare un arco con la schiena. Anche le scapole devono restare lontane l’una dall’altra e le spalle sempre verso il basso e lontane dalle orecchie. Distendi il braccio sinistro in avanti e la gamba destra indietro allungando tutti i muscoli che vanno dal dito della mano sinistra fino al tallone della gamba destra. Tieni il piede flesso mentre esegui il movimento e mantieni la posizione per 2 secondi per poi tornare alla posizione iniziale. Non dimenticare di cambiare lato. ( esegui 3 serie da 8/12 ripetizioni)
- Aumenta l’afflusso di sangue ai muscoli
- Aumenta l’efficienza motoria dei muscoli
- Aumenta la capacità polmonare
- Aumenta la mobilità delle articolazioni,
- Rilassa i muscoli, garantendo un maggior senso di benessere psicologico
- Provoca una rigenerazione più rapida dei muscoli dopo l’allenamento
- Rinforza e rende più elastici i legamenti e i tendini,
- Migliora la silhouette,
- Riduce il rischio di infortuni
 La Nostra Voce
La Nostra VoceBASTA CON LE ESTERNAZIONI PARTITICHE , INTESA COME SUI SOCIAL
Perché questo:
In molti hanno tentato di percorrere tale strada ma alla fine si sono sempre dimostrati quel che intendevano mascherare; lavorare solo per scopi personali e di partito.
Infatti come potete tastare con mano:
- Tutti i siti tematici sono stracolmi di politica e pubblicità.
- Tutte le pagine e, ancor peggio, tutti i gruppi Facebook di zona sono ormai monopolizzati da tre/quattro individui che ci martellano dalla mattina alla sera di pubblicazioni politiche ed inserzioni pubblicitarie di attività in loco. Non portano benefici ma rimbalzano incessantemente informazioni già note!
Non è rimasto più spazio per chi vuole lamentarsi del solito malcostume comunale o di quelle problematiche che rendono difficile il quieto vivere perché soffocati da questo indecente comportamento.
Per tale motivo, noi APARTITICI che prestiamo attenzione alle esigenze della comunità, abbiamo deciso di dare un taglio a tutta questa indecente volgarità di comportamento e dedicare delle aree per portare alla luce, solo e soltanto, le nostre difficoltà di vita.
Per la risoluzione delle problematiche ce ne occuperemo sul portale ed anche a suon di carte bollate, ove necessario!
Per non creare troppa confusione e per coloro che non sono in grado di utilizzare tali strumenti ma sanno come muoversi sui social: abbiamo attivato degli Speciali Gruppi su Facebook per ogni frazione. Scegli il gruppo a te dedicato:
E’ ben inteso: A nessuna comunicazione partitica, pubblicitaria o di semplice frivolezza verrà dato spazio.
Sono di Castelluccia - Fontana Sala ... senza SE
facebook.com/groups/castellucciafontanasalaplus/
Cava dei Selci:
Santa Maria delle Mole:
Sono di Santa Maria delle Mole ... senza SE
facebook.com/groups/santamariadellemoleplus/
Esponete problemi ma mai parlare di politica, di attività commerciali, di ricette, cani e gatti smarriti e tutti quegli argomenti già martellanti altrove.
Siete i benvenuti a “Casa Vostra” ed il vostro smartphone smetterà di suonare o vibrare in continuazione per inutili motivi.










 Vietata la copia e la riproduzione anche parziale del layout e dei contenuti. Tutto il materiale visualizzato e' legato a diritti d'autore.
Vietata la copia e la riproduzione anche parziale del layout e dei contenuti. Tutto il materiale visualizzato e' legato a diritti d'autore.